Světová zdravotnická organizace (WHO) vydala zprávu, kde vypočítává devatenáct plísňových patogenů, které mají podle ní představovat největší globální riziko. U čtyř z nich pak riziko označila přímo za kritické. WHO doufá, že tím přispěje k tomu, aby odborná i laická veřejnost obrátila svoji pozornost i k této hrozbě. Chybí totiž kvalitní diagnostika, mnoho plísňových infekcí tak není vůbec rozpoznáno. A stejně tak se nedostává ani účinné léčby.
Na stále narůstající riziko rezistence léků vůči bakteriálním infekcím upozorňuje Světová zdravotnická organizace (WHO) již řadu let. Odhaduje se, že ve světě způsobují každoročně 1,27 milionu úmrtí a přispívají k přibližně 4,95 milionu úmrtím, zejména u lidí s HIV, rakovinou, tuberkulózou a dalšími chorobami, které je činí náchylnými k infekci. Na pozadí této velké globální hrozby ale WHO ještě aktuálně zdůrazňuje, že přibývá i invazivních plísňových onemocnění. Riziko je o to větší, že se nedostává kvalitní diagnostiky, ani léků. Plísňovým infekcím se totiž podle WHO věnuje poměrně malá pozornost, což vede i k nedostatku informací o distribuci těchto chorob a vzorcích antimykotické rezistence.
Po vzoru svého seznamu prioritních bakteriálních patogenů tak organizace na konci října zveřejnila i devatenáct nejrizikovějších plísňových patogenů. WHO by tím ráda podnítila výzkum a vývoj diagnostiky a nových léků zaměřených právě na ně. U čtyř pak riziko označila za přímo „kritické“.
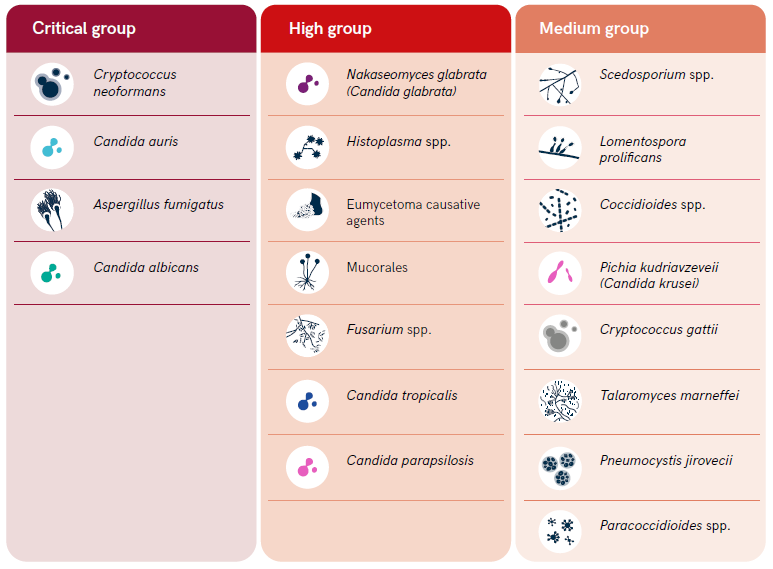 Obr: Přehled nejrizikovějších plísňových patogenů podle WHO, rozdělených do tří skupin podle míry rizika (zleva: kritické, vysoké, střední). Zdroj: WHO fungal priority pathogens list to guide research, development and public health action
Obr: Přehled nejrizikovějších plísňových patogenů podle WHO, rozdělených do tří skupin podle míry rizika (zleva: kritické, vysoké, střední). Zdroj: WHO fungal priority pathogens list to guide research, development and public health action
„Základní problém je, že invazivní plísňové infekce jsou stále více rozšířené, ale často nejsou u pacientů vůbec rozpoznány, natož správně léčeny,“ cituje deník The New York Times Carmem L. Pessoa-Silvu z WHO, podle něhož nemá svět o velikosti problému, který jen zhoršuje probíhající změna klimatu, skutečnou představu.
Přispěl i covid-19
Zpráva WHO je koncipována jako výzva k akci a organizace doufá, že povede ke zvýšení povědomí veřejného i soukromého sektoru o naléhavosti problému. K nárůstu plísňových infekcí přispěla podle WHO i pandemie covidu-19. Na jednotkách intenzivní péče, kde skončilo nemálo „covidových“ pacientů, se totiž daří patogenům jako Candida auris (jeden ze čtyř patogenů označených jako kritické), které pronikají do těla dýchacími trubicemi a intravenózními hadičkami. A jakmile se plísňová infekce jednou dostane do krevního řečiště, stává se léčba mnohem obtížnější. Infekce krevního řečiště plísněmi z čeledi candida mají například úmrtnost 30 procent a toto číslo je podstatně vyšší právě u pacientů s Candida auris. Tato kvasinka, poprvé identifikovaná v Japonsku v roce 2009, se rozšířila do čtyř desítek zemí a je často odolná vůči více než jednomu léku.
Rostoucí míra rezistence vůči dalšímu z kritických patogenů, Aspergillus fumigatus, běžné plísni, která ale může být smrtelná pro osoby s oslabenou imunitou, souvisí zase podle vědců s nevhodným používáním fungicidů v zemědělství u plodin jako je vinná réva, kukuřice a bavlna. V Indii zase řádila mucormykóza, vzácný, ale agresivní patogen, často označovaný jako „černá houba“, kdy u některých pacientů bylo kvůli odstranění infekce zapotřebí provést znetvořující operace obličeje.
Existují pouze čtyři třídy léků, které léčí plísňové infekce, „a jen velmi málo nových se připravuje,“ upozorňuje jeden ze spoluautorů zprávy WHO Hatim Sati. Navíc mnohé ze současných přípravků jsou podle něj natolik toxické, že je někteří pacienti nemohou ani bezpečně užívat.
Je pět minuto po dvanácté
Podle deníku The New York Times lékaři a výzkumníci apel WHO na výzkum plísňových infekcí vítají. „Je už pět minut po dvanácté. Plísňová onemocnění byla dlouho zanedbávána, i když problém narůstal exponenciální rychlostí,“ cituje list lékaře Cornelia J. Clancyho.
Výkonný ředitel sdružení „Globální akce proti plísňovým infekcím“ (Global Action for Fungal Infections) David Denning pak upozorňuje, že jádrem problému je nedostatečné sledování situace. Neschopnost diagnostikovat plísňové infekce totiž znamená, že pacienti často zůstávají neléčení. Odkazuje přitom na výzkum v Keni, který zjistil, že lepší sledování plísňové meningitidy by ročně zachránilo 5 000 životů lidí žijících s HIV. Roční náklady na rozsáhlé testování by se podle něj pohybovaly kolem 50 000 dolarů.
A Denning upozorňuje ještě na další nepřímé důsledky. „Pokud například zemře na plísňovou infekci pacient s leukémií, jeho příbuzní mohou chtít věnovat peníze charitativní organizaci zaměřené na leukémii namísto toho, aby je poskytly na činnosti související s plísňovými infekcemi. Leukémie je totiž něco, o čem věděli,“ uzavírá lékař.
